Fonte: Folha de S.Paulo
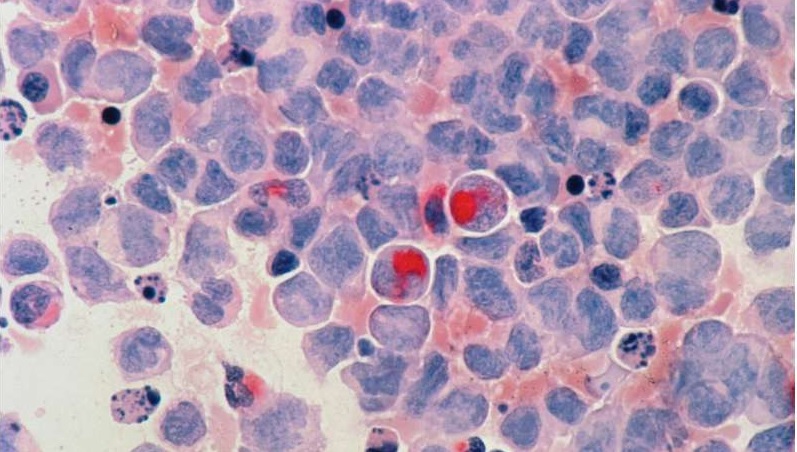
Uma menina de 13 anos do Reino Unido conseguiu ter a remissão de um câncer de sangue incurável por meio uma terapia celular inovadora, ainda em fase experimental, que usa células imunes geneticamente modificadas de um doador voluntário saudável.
O anúncio foi feito neste domingo (11) por médicos britânicos durante reunião anual da Sociedade Americana de Hematologia, em Nova Orleans (EUA).
Alyssa já tinha sido tratada sem sucesso com todos os tratamentos disponíveis para a leucemia linfoide aguda do tipo T. Não lhe restava outra opção senão os cuidados paliativos quando foi inscrita em um teste clínico de um novo tratamento no Great Ormond Street Hospital for Children (Gosh) de Londres.
Esse tipo de leucemia atinge até 20% das crianças e 40% dos adultos com câncer do sangue. A doença afeta as células do sistema imunológico, os linfócitos B e T, que protegem contra os vírus.
“Quando há recidiva e a pessoa já foi tratada com quimioterapia e transplante de medula óssea, o prognóstico é catastrófico”, explica o hematologista Nelson Hamerschlak, do Hospital Albert Einstein (SP).
A nova terapia, desenvolvida por pesquisadores do hospital e da University College de Londres, utilizou células de um doador voluntário, que foram modificadas e aplicadas na paciente para que encontrassem e destruíssem as células cancerígenas.
“Também foram usadas manipulações genéticas para que as células não fossem rejeitadas e para manter a persistência delas [dentro do organismo]”, explica Hamerschlak.
O tratamento parte de uma tecnologia conhecida como CAR-T, que utiliza as células T, que atuam na defesa do organismo. Elas são retiradas do sangue do paciente e alteradas geneticamente para que se encaixem na superfície das partículas cancerosas e possam atacá-las. O material é multiplicado em laboratório e reinserido no paciente.
O inovador da nova técnica é ter conseguido um bom resultado com células modificadas de um doador. “O tratamento limpa a medula da pessoa para que ela possa receber um transplante de medula normal e ter de volta a imunidade”, explica o hematologista e oncologista pediátrico Cláudio Galvão de Castro Júnior, que atua no Hospital São Camilo e no Instituto Hemomed.
Cerca de um mês depois de receber as células modificadas, Alyssa apresentou remissão da doença e recebeu um segundo transplante de medula óssea, com suas próprias células, para restaurar seu sistema imunológico. Hoje, seis meses após o transplante, ela está bem em casa, recuperando-se do transplante.
A terapia ainda é experimental, só testada em crianças e adolescentes até 16 anos, mas o anúncio foi comemorado mundialmente. “É revolucionário. Primeiro por ser CAR-T de doador, segundo por tratar a leucemia linfoide aguda tipo T [com recidiva], que não era tratada antes”, afirma Castro Júnior.
Para ele, o tratamento vai mudar a história dos pacientes. “Essas leucemias T recidivam mais e, quando isso acontece, o tratamento é muito ruim, tem muitos limitadores. Consigo lembrar da carinha de cada paciente que perdi nessas situações. Se eu consigo mudar isso com CAR-T de prateleira [tecnologia que já existe], é uma revolução”, diz o médico.
A terapia de células CAR-T considera as características moleculares de cada tipo de câncer para desenhar uma resposta específica contra a doença. Já estão disponíveis comercialmente no Brasil para tratamento da leucemia linfoide aguda tipo B e linfomas, por exemplo, mas ainda esbarram no alto custo.
Uma limitação da técnica atual é o tempo de espera entre a coleta, a manipulação e a infusão das células no paciente, explica Castro Júnior. Muitos pacientes não sobrevivem até o fim desse processo. Outra questão é que, pelo fato de o doador ser o doente, nem sempre se consegue a quantidade adequada de células para o tratamento.
O próximo passo da nova tecnologia será verificar se as células transplantadas vão persistir no organismo. Ou seja, mesmo que Alyssa tenha tido a remissão da doença, essas células transplantadas podem morrer e o câncer voltar.
A menina teve diagnóstico da leucemia linfoide aguda T em maio de 2021, após um longo período de episódios que a família pensava serem resfriados, cansaço.
Depois do insucesso das terapias convencionais, ela foi a primeira paciente a ser inscrita no ensaio clínico da nova terapia e, em maio de 2022, foi internada para receber células modificadas de um doador voluntário.
Segundo os pesquisadores, múltiplas alterações adicionais de DNA foram necessárias para gerar bancos de células “universais” para o novo estudo.
Tratamentos anteriores, por exemplo, contavam com técnicas que alteravam os genes por meio de cortes feitos por “tesouras” moleculares. A nova abordagem atua sem causar quebras no DNA, permitindo mais edições, com menos riscos de efeitos indesejados nos cromossomos.
Os mesmos pesquisadores ajudaram a desenvolver o uso de células T modificadas (CAR-T) para tratar a leucemia de células B em 2015. Mas essas células T produzidas para atacar as células cancerígenas acabaram se matando durante o processo de fabricação, o que levou os cientistas a buscar outras soluções.
A técnica também está sendo investigada para tentar corrigir alterações nocivas no código de DNA para várias condições hereditárias.
“Projetamos e desenvolvemos o tratamento do laboratório à clínica e agora o estamos testando em crianças de todo o Reino Unido, em uma abordagem exclusiva da bancada à beira do leito. Tecnologias de ponta no laboratório com resultados reais no hospital para os pacientes. Isso abre caminho para outros novos tratamentos e, finalmente, melhores futuros para crianças doentes”, declarou Waseem Qasim, professor de terapia celular e gênica na University College London, em comunicado.